炎炎夏日,门诊经常碰到扁桃体化脓的患儿家长问:“我家宝宝一直身体健康,没生过什么病。这次怎么吃药,烧就是退不下来?”“抗生素都用了好几天了,为什么还是几小时一烧?”“我们家宝宝为什么一发热就走嗓子,就扁桃体化脓?”“老是扁桃体发炎,要不要割了扁桃体?”……关于扁桃体,家长有很多疑问。

图片来源于网络
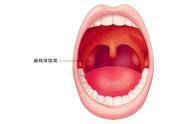
先简单了解一下扁桃体结构
人的咽部有丰富的淋巴组织,聚集成团就称为扁桃体。其中最大的一对叫腭扁桃体,也就是人们通常所说的扁桃体。它位于消化道和呼吸道的交会处,是人体防御外来病原微生物的重要“关隘”。可以过滤病菌并产生抗体,保护呼吸道和消化道不受病菌侵入。
扁桃体的表面有10~20个隐窝,通到扁桃体的深部,平时这些隐窝里就藏有很多病菌,但是扁桃体并不发炎。只有在过度疲劳、着凉,有害气体刺激等因素影响下,机体的抵抗力下降时,外界入侵的病菌或隐窝中的病菌大量繁殖,导致扁桃体红肿发炎即扁桃体炎。

“为何我家宝宝一生病就走嗓子,老是扁桃体发炎呢?”
扁桃体自10个月开始发育, 4-8岁是发育的高峰期,这个年龄段扁桃体稍大,12岁左右停止发育,扁桃体逐渐萎缩。
所以1岁以下的宝宝不会发生扁桃体炎,因其扁桃体还没有完全发育,对外界的病原微生物反应不强烈。
因肥大的扁桃体容易发炎,再加上小儿机体免疫功能还不健全(一般到12岁左右免疫系统才发育成熟),所以幼儿期、学龄儿是扁桃体炎高峰期。

“我家宝宝一查体就是扁桃体肿大,是不是就是扁桃体发炎了?”
其实扁桃体肿大与扁桃体炎是有着本质的区别的。
小儿单纯的扁桃体肿大(应称之为生理性肥大),无发热和咽痛,检查扁桃体无充血,无脓性分泌物,这是正常现象,不必治疗。
而小儿患扁桃体炎时扁桃体的大小并不表示其炎症轻重的程度。

化脓性扁桃体炎简述
引起扁桃体炎的病原微生物相当多,百分之七十是病毒感染,像鼻病毒、冠状病毒、腺病毒、流行性感冒病毒、肠病毒等。其余少数是细菌性感染引起的。扁桃体炎属于上呼吸道感染。
其中由细菌感染引起的急性化脓性炎症,就是我们平时说的“化扁”,其症状、治疗、预后与普通病毒性上呼吸道感染不全相同,今天我们主要聊聊儿童化脓性扁桃体炎。
“化扁”也属于上呼吸道感染,它是细菌感染导致的。主要致病菌为溶血性链球菌,葡萄球菌,肺炎双球菌,流感嗜血杆菌等。细菌和病毒混合感染也不少见。
化脓性扁桃体炎起病急,局部症状和全身症状均较重,但很容易诊断:
- 局部症状—以扁桃体化脓伴剧烈咽痛为主要症状:扁桃体明显肿大,普遍充血,隐窝上出现许多小脓栓,严重的会布满脓苔。
- 全身症状:畏寒、高热,体温多达39℃以上,头痛、食欲差、周身不适等,幼儿可因高热而引起惊厥。
- 实验室检查:
- 血常规检查白细胞及中性粒细胞百分比明显增高,C反应蛋白增高。
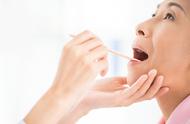
- 咽拭子做病原学检查,快速抗原检测1小时内出结果。
- 对于反复化脓或常规抗生素治疗效果不佳者,进行细菌培养和药敏试验。

关于“化扁”的部分疑问
1.“扁桃体已经看见脓了,就直接用抗生素吧,为什么每次都要查血?”很多家长都有这样的疑问。是因为:
- 要和其它疾病相鉴别:如EB病毒引起的急性传染性单核细胞增多症(传单),也会出现扁桃体发炎及白色分泌物,不易和化扁区分。但传单血常规显示白细胞增高,以淋巴细胞增高为主,有异常淋巴细胞。所以查血可以帮助区分疾病。不同疾病治疗方法、预后都是有差异的。
- 决定抗生素的治疗:根据化验结果,结合临床表现,医生决定选择何种抗生素、用药途径、抗生素剂量及治疗时间。
2.“为什么已经用上抗生素了,还是高热持续不退?”
抗生素需要入血,进入到病灶,再*死细菌,这都是需要时间。只有当扁桃体的脓基本消失了,宝宝才有可能不发热。
所以化扁的高热(即使在疾病早期就开始治疗)可能会持续3天以上。家长无需太过焦虑,无需一天数次带宝宝就诊。
遵医嘱用抗生素,发热超过38.5C及时用退热药,等待抗生素产生作用。
,